ギラン・バレー症候群で人工呼吸器を使用した場合、通常は呼吸器を離脱できれば発声が可能になります。ところが私の場合、人工呼吸器を離脱後も約4ヶ月間(発症後10ヶ月まで)は声を出すことができませんでした。ギラン・バレー症候群でこのような症例はほとんど報告されていなかったため、当初はギラン・バレー症候群と全く異なる疾患を疑われました。ですが、その後の検査で、喉の筋肉の麻痺によって気道が閉塞(きどう:呼吸時の空気の通り道。へいそく:閉じてふさがること)していることが原因で声が出ない可能性が高いことが分かりました。
ギラン・バレー症候群そのものが稀な病気であり、人工呼吸器が必要になる症例、ましてや私のような喉の症状が現れるケースは非常に稀だと思います。そして、症例数が少なければ少ないほど、正確な情報の入手は困難になります。
自分が苦しんでいる原因がはっきりしないことほど不安なものはありません。人工呼吸器の着脱、発声および喉の症状、嚥下(えんげ:食物を飲み下すこと)訓練に関する私自身の経験を詳しくご紹介することで、患者様やご家族様のそうした不安が少しでも解消されればと思っています。
目次をクリックすると各項目へ直接移動することができます。内容に関してご質問等がある場合はお問い合わせページからご連絡下さい。
目次
[呼吸・発声]
◯症状と経過
●人工呼吸器
●喉(気道)の閉塞
・転院前
・転院後
◯気管カニューレ
●使用したカニューレの種類
●人工鼻(じんこうび、じんこうばな)
◯痰(たん)の吸引
◯リハビリ
●人工呼吸器離脱
・日中の呼吸器離脱
・就寝中の呼吸器離脱
●喉(気道)の閉塞と発声
・日常生活におけるリハビリ
・STのリハビリ
[嚥下(えんげ)]
◯症状と経過
◯リハビリ
[コミュニケーション方法]
◯ナースコール
◯文字盤
◯唾液吸引チューブによる会話
転院後1ヶ月)
転院直後から、口から食事を摂るために、STのリハビリで嚥下訓練を開始しました(それまでは鼻から胃まで届く管を入れ、管を通して液体栄養を摂取していました)。転院後1ヶ月頃、実際に食事を摂取して良いかを判断するため、嚥下造影(えんげぞうえい)検査を行いました。この検査では、レントゲンの動画撮影を行いながら、バリウム入りの検査食を食べることで、食べている際の舌や喉の動きに問題がないか、飲み込み後に食物が口や喉に残留していないか、誤嚥(ごえん:誤って気管に食物が入ること)していないか等をリアルタイムで見ることができます。
この検査の結果、改めて喉全体がふさがっていることがはっきりしました。また、喉頭蓋(こうとうがい:唾液や食物を飲み込む際に気管をふたし、食道へ流れ込むように機能する喉の構造)が常に気管をふさいでいる状態であることも分かりました(下図をご参考下さい)。


おそらく、私の場合は喉の筋肉の麻痺が非常に強かったせいで、喉を開いた状態に維持できていないのだろうと考えられました。症状がはっきりしても、どういうリハビリが症状の回復につながるのかはまったく見当がつきませんでしたが、それでも、手探りながら様々なリハビリを試すことにしました(詳細は「リハビリ>喉(気道)の閉塞と発声」をご参考下さい)。
転院後2ヶ月)
スピーチバルブを試してみましたが、まだ症状が改善しておらず、息を吐くことはできませんでした。目次をクリックすると各項目へ直接移動することができます。内容に関してご質問等がある場合はお問い合わせページからご連絡下さい。
目次
[呼吸・発声]
◯症状と経過
●人工呼吸器
●喉(気道)の閉塞
・転院前
・転院後
◯気管カニューレ
●使用したカニューレの種類
●人工鼻(じんこうび、じんこうばな)
◯痰(たん)の吸引
◯リハビリ
●人工呼吸器離脱
・日中の呼吸器離脱
・就寝中の呼吸器離脱
●喉(気道)の閉塞と発声
・日常生活におけるリハビリ
・STのリハビリ
[嚥下(えんげ)]
◯症状と経過
◯リハビリ
[コミュニケーション方法]
◯ナースコール
◯文字盤
◯唾液吸引チューブによる会話
[呼吸・発声]
症状と経過
発症後
1日半)気管挿管
5週)間気管切開
4ヶ月)日中のみ呼吸器離脱
4ヶ月)気道がふさがっていることが判明
6ヶ月)終日呼吸器離脱
6ヶ月)リハビリ病院に転院
転院後
3ヶ月)徐々に気道の閉塞が改善
4ヶ月)声が出る
7ヶ月)気道の閉塞が完全に回復
7ヶ月)気管カニューレを抜去
それから5週間経過しても呼吸機能が回復せず、長期に及ぶ呼吸管理が必要となったため、気管切開(気管を切開し、切開部から気管カニューレを挿入すること。気管カニューレと人工呼吸器をつないで使用)に移行しました。
1日半)気管挿管
5週)間気管切開
4ヶ月)日中のみ呼吸器離脱
4ヶ月)気道がふさがっていることが判明
6ヶ月)終日呼吸器離脱
6ヶ月)リハビリ病院に転院
転院後
3ヶ月)徐々に気道の閉塞が改善
4ヶ月)声が出る
7ヶ月)気道の閉塞が完全に回復
7ヶ月)気管カニューレを抜去
人工呼吸器
最初に体の異変を感じてからおよそ一日半で、自力で呼吸することが困難になり、気管挿管(人工呼吸器の管を口から気管まで挿入する事)を行うことになりました。それから5週間経過しても呼吸機能が回復せず、長期に及ぶ呼吸管理が必要となったため、気管切開(気管を切開し、切開部から気管カニューレを挿入すること。気管カニューレと人工呼吸器をつないで使用)に移行しました。
入院後3ヶ月を経過した頃からは、人工呼吸器の離脱に向けて徐々に呼吸器の設定を変えていきました。4ヶ月頃には、日中(起床から就寝まで)であれば呼吸器を離脱できるようになりました。それから2ヶ月後には睡眠時でも呼吸器を離脱できるようになり、24時間呼吸器なしで過ごせるようになりました。
[目次へ戻る]
[目次へ戻る]
[目次へ戻る]
喉(気道)の閉塞
転院前
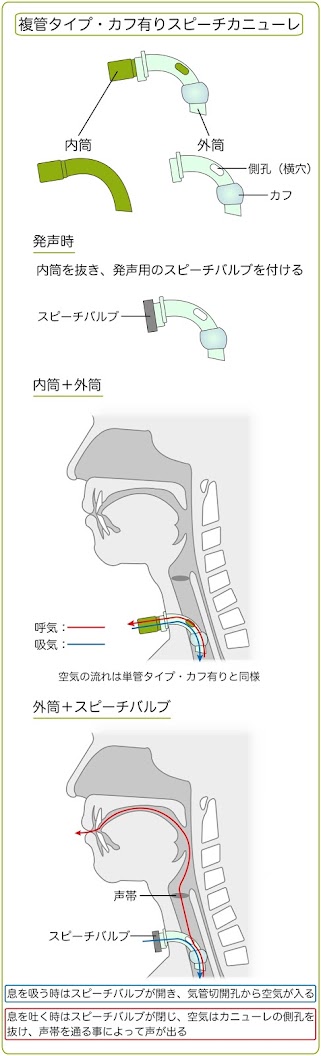
入院後4ヶ月頃には、呼吸器を外しても安定して呼吸できるようになったため、スピーチカニューレを使用することになりました(下図をご参考下さい。詳細は「気管カニューレ>使用したカニューレの種類」をご参考下さい)。ところが、スピーチバルブをつけてみると、発声はおろか呼吸すらできませんでした。下図に示すように、息を吸う時はスピーチバルブが開き、カニューレから空気が入ります。一方、息を吐く時はスピーチバルブが閉じ、空気は声帯、喉を通過し、口から抜けます。私の場合、空気を吸うことはできましたが、吐くことができなかったため、喉から声帯にかけての領域に何らかの異常があるのではないかと考えられました。
MRI検査を行ったり、呼吸器外科や耳鼻科で鼻や口から内視鏡を入れて検査した結果、舌の付け根辺りにある舌扁桃(ぜつへんとう)という構造が肥大(ひだい)し、喉をふさいでいるようだ、という説明を受けました。
原因が何なのか、どういう治療が必要なのか、手術が必要なのか、そもそもギラン・バレー症候群と関係があるのか。結局、何もはっきりしないまま、人工呼吸器の離脱に伴い、リハビリ病院に転院することになりました。喉がふさがっている可能性がある以上、気管カニューレを介して呼吸する他ありません(下図をご参考下さい)。後述するように、気管カニューレを抜去するまでには、更に7ヶ月かかりました。転院後
転院後もスピーチバルブを試してみましたが、やはり転院前と同様に息を吐くことができず、ここでも明確な方針が立たないまま、様子を見ることになりました。転院後1ヶ月)
転院直後から、口から食事を摂るために、STのリハビリで嚥下訓練を開始しました(それまでは鼻から胃まで届く管を入れ、管を通して液体栄養を摂取していました)。転院後1ヶ月頃、実際に食事を摂取して良いかを判断するため、嚥下造影(えんげぞうえい)検査を行いました。この検査では、レントゲンの動画撮影を行いながら、バリウム入りの検査食を食べることで、食べている際の舌や喉の動きに問題がないか、飲み込み後に食物が口や喉に残留していないか、誤嚥(ごえん:誤って気管に食物が入ること)していないか等をリアルタイムで見ることができます。
この検査の結果、改めて喉全体がふさがっていることがはっきりしました。また、喉頭蓋(こうとうがい:唾液や食物を飲み込む際に気管をふたし、食道へ流れ込むように機能する喉の構造)が常に気管をふさいでいる状態であることも分かりました(下図をご参考下さい)。


転院後2ヶ月)
転院後3ヶ月)
転院後、2回目の嚥下造影検査を受けました。この時も何もしなければ喉はふさがったままでしたが、咳払いをするように思い切り息を吐くと、喉や喉頭蓋が一時的に開くことが確認でき、症状が徐々に改善してきていることが分かりました(下図をご参考下さい)。

喉の症状の回復に伴い、スピーチバルブをつけた状態で、少しずつ呼吸、発声ができるようになりました。最終的に、日中はスピーチバルブをつけたまま過ごせるようになりました。また、転院後5ヶ月頃からは、スピーチバルブをつけなくても発声が可能になりました。
転院後7ヶ月)
3回目の嚥下造影検査で、喉の構造だけでなく、動きも正常に戻っている事が確認出来たので(下の動画をご参考下さい。スマートフォンやタブレットをご使用の場合、機種によっては動画が表示されないことがあります)、気管カニューレを抜去しました。切開部はすぐにふさがり始め、十日から二週間で完全にふさがりました。
転院後7ヶ月
転院後1ヶ月(椅子の背もたれを倒して検査)
黒い影が喉を通過するのがお分かりになると思いますが、これがバリウム入りの検査食です。転院後1ヶ月では、検査食が喉の隙間をただ滑り落ちているだけなのに対し、7ヶ月後では、飲み込みの際に、ダイナミックに喉が動いているのがお分かりになると思います。飲み込む際に喉仏が上がり、喉が閉じます。同時に、喉頭蓋が気管を塞ぎ、食物が食道へと流れ込みます。その後、喉仏が下がり、喉と喉頭蓋が開きます。
[目次へ戻る]
気管カニューレ
私は入院中、回復に合わせて以下の三種類の気管カニューレを使用しました。括弧内はそれぞれのカニューレの使用開始時期です。・単菅タイプ・カフ有りのカニューレ(入院後5週)
・複菅タイプ・カフ有りのスピーチカニューレ(入院後4ヶ月)
・複菅タイプ・カフ無しのスピーチカニューレ(入院後10ヶ月)
カニューレは二週から一ヶ月毎に新しいものと交換していました。
最終的に、入院後13ヶ月で気管カニューレを抜去することができました。気管切開口は抜去後、数日以内にふさがり始め、かさぶたになりました。切開部は抜去後2〜3週間で完全にふさがりました。
使用したカニューレの種類
入院後5週)気管切開に伴い、単菅タイプ・カフ有りのカニューレを使用しました(下図をご参考下さい)。
・カニューレが気管内に固定される
・人工呼吸を行った場合に、空気が口や鼻の方へ漏れるのを防ぎ、人工呼吸器と肺の間で効率的な換気が行われる。
・唾液や食物の誤嚥を防ぐことができる。
とされています。
入院後4ヶ月)
呼吸器を外しても安定して呼吸できるようになったため、複菅タイプ・カフ有りのスピーチカニューレを使用することになりました(下図をご参考下さい)。
単菅タイプは、カニューレ内部が痰(たん)などで汚れた場合、カニューレそのものを交換せざるを得ません。一方、複菅タイプの場合は、外した内筒を洗浄、消毒することが可能です。私は毎日、洗浄後に15分程度、消毒を行っていました。
入院後10ヶ月(転院後4ヶ月)
誤嚥の危険性がほぼないことから、複菅タイプ・カフ無しのスピーチカニューレを使用することになりました(下図をご参考下さい)。
[目次へ戻る]
人工鼻(じんこうび、じんこうばな)
通常の呼吸では、息を吸う際に鼻や口で空気が加温加湿されます。人工呼吸器の場合も、加温加湿された空気が肺に送り込まれます。そのため、人工呼吸器を離脱すると、気管カニューレから加温加湿されていない空気が、気管と肺に直接入ることになります。それを防ぐためには、気管カニューレに人工鼻(じんこうび、じんこうばな)を取り付ける必要があります。
人工鼻にはフィルターが内包されており、吐いた息がこのフィルターを通過する際に、呼気に含まれる水蒸気と熱がフィルターに蓄えられます。その状態で息を吸うと、このフィルターを通過した空気が熱と水蒸気によって加温加湿され、肺に送り込まれます。
人工鼻の使用には、電池や加湿用の水は必要ありません。また、人工鼻の形状は種々あるようですが、大きさは数センチ程度で、基本的に日常動作やリハビリの妨げにはなりません。ただし、Tシャツなどの着脱の際には、人工鼻が服に引っ掛かり、最悪の場合、気管からカニューレごと抜けてしまう恐れがあるため、特に注意が必要です。衣類の着脱の際には、人工鼻を外しておいた方が安全だと思います。
人工鼻はフィルターの汚れ、目詰まりに応じて交換していましたが、少なくとも一週間に一度は交換するようにしていました。
[目次へ戻る]
人工鼻にはフィルターが内包されており、吐いた息がこのフィルターを通過する際に、呼気に含まれる水蒸気と熱がフィルターに蓄えられます。その状態で息を吸うと、このフィルターを通過した空気が熱と水蒸気によって加温加湿され、肺に送り込まれます。
人工鼻の使用には、電池や加湿用の水は必要ありません。また、人工鼻の形状は種々あるようですが、大きさは数センチ程度で、基本的に日常動作やリハビリの妨げにはなりません。ただし、Tシャツなどの着脱の際には、人工鼻が服に引っ掛かり、最悪の場合、気管からカニューレごと抜けてしまう恐れがあるため、特に注意が必要です。衣類の着脱の際には、人工鼻を外しておいた方が安全だと思います。
人工鼻はフィルターの汚れ、目詰まりに応じて交換していましたが、少なくとも一週間に一度は交換するようにしていました。
[目次へ戻る]
痰(たん)の吸引
入院前は風邪をひいた時に痰が出る程度で、日常生活で痰を意識することはほとんどありませんでした。ところが、人工呼吸器を使用し始めると痰の量は極端に増えました。入院後4ヶ月まで)
痰の量が増えたことに加えて、始めのうちは少しでも痰がありそうだと感じると、その不快感がどうにも耐えられず、頻繁に痰を吸引してもらっていました。痰を吸引する際は、気管カニューレから専用のチューブを入れるため、あまり頻繁に痰を吸引すると、チューブで気管を傷つける恐れがある、と看護師から注意されることも度々ありました。
その後、人工呼吸器をつけていることや痰の吸引に慣れてきたこともあって、次第に一日を通した痰吸引のリズムができていきました。この時期の痰吸引は基本的に以下のスケジュールで行っていました。これ以外にも痰が出そうな時にはその都度吸引してもらいました。この頃はまだ呼吸の力が弱かったため、アンビューバッグ(Ambu bag)を使って気管カニューレから空気を送ってもらいながら、痰を吸引していました。
日中)
二時間おきの体位変換(体交)に合わせて吸引
就寝中)
二時間おきの体位変換(体交)に合わせて吸引
入院後4ヶ月から6ヶ月(転院時)まで)
入院後4ヶ月以降、人工呼吸器を外せる程度に呼吸筋が回復してくると、咳払いをするように大きく呼吸することで、自力で痰を気管カニューレ付近、あるいはカニューレ内まで出すことができるようになりました。これにより、痰吸引用のチューブを気管の中深くまで入れなくても痰を吸引できるようになったため、チューブで気管を傷つける恐れがなくなりました。 この時期の痰吸引は以下のスケジュールを基本として、痰が出そうな時には随時吸引してもらうようにしました。
日中)
食事前と就寝前に吸引
就寝中)
二時間おきの体位変換(体交)に合わせて吸引
リハビリ病院への転院を間近に控えた入院後半年頃、深夜から明け方にかけての時間帯に、非常に粘性の高い痰が気管カニューレ内につまり、呼吸がまったくできなくなる事態が連日続きました。何の前ぶれもなく起こるため、私にはどうしようもありませんでした。また、痰の粘性が高いことで、吸引チューブ自体がつまってしまい、何本もチューブを交換しながら吸引する必要がありました。最終的には吸引チューブの先端に巨大な痰の固まりが吸い付いた状態で取れてくるほどでした。痰が取り終わるまでには時間がかかり、その間ずっと苦しい思いをしなければなりませんでした。少しでも対処が遅れれば窒息してしまうのではないかと、毎晩不安にかられていました。
痰の粘性が高くなり、カニューレにつまった原因として、加湿が不十分であった可能性が考えられました。人工鼻を用いる事で最低限の加湿は行っていましたが、それだけでは不十分だったために気管や肺が乾燥し、痰の粘性が高くなってしまった(痰に含まれる水分が少なくなってしまった)のではないか、と考えられました。
転院後4ヶ月まで)
転院後はこうした事態を避けるために、人工鼻に加え、ネブライザーという吸入器を用いて定期的に気管や肺の加湿を行うことにしました。私の使用したネブライザーは、超音波で水を霧状にし、ファンの風にのせて噴霧するタイプのものでした。噴霧された空気を気管カニューレから吸い込むことによって、気管や肺 が加湿されます。
ネブライザーのスケジュールは以下の通りで、各15分間ずつ行った直後に痰を吸引してもらいました。
日中)
起床時、昼食前、夕食前、就寝前にネブライザーと痰吸引
就寝中)
二時間おきの体位変換(体交)に合わせてにネブライザーと痰吸引
これにより、痰がつまる頻度は格段に減りましたが、それでも月に1回程度は就寝中に突然痰がつまることがありました。ですが、「就寝時間帯のナースコールは痰がつまっている可能性が高いので、迅速な対応をお願いします」と看護師に周知してもらっていたため、苦しい思いをすることはありませんでした。
転院後4ヶ月から7ヶ月まで)
転院後4ヶ月からカフ無しのスピーチカニューレを使用するようになると、一日を通して痰はほとんど出なくなりました。それでも、念のためネブライザーと痰吸引は気管カニューレを抜去するまで(転院後7ヶ月まで)上記のスケジュールで毎日続けました。
[目次へ戻る]
リハビリ
人工呼吸器離脱
入院後3ヶ月頃から、人工呼吸器の離脱に向けて徐々に呼吸器の設定を変えていきました。私が使用していた人工呼吸器はベネット840という製品でした。お使いの呼吸器によって異なると思いますが、私の場合は「呼吸回数」と「プレッシャーサポート」という2種類の設定を変えながら、呼吸のリハビリを行いました。呼吸回数とは、呼吸器が一分間に行う人工呼吸の回数です。自分自身で全く呼吸が出来ない状態の時でも、機械が設定された回数の人工呼吸を行ってくれます。プレッシャーサポートの設定を使うと、息を吸うタイミングに合わせて、設定された圧力で呼吸器から肺に空気が送り込まれます。例えば、自分では必要量の10%しか空気を吸う力がなくても、残りの90%を呼吸器が補助してくれます。設定された圧力(=プレッシャーサポートの設定値)が大きければ、それだけ呼吸器の補助が大きい事を意味します。
[目次へ戻る]
日中の呼吸器離脱
入院後3ヶ月頃に実際に肺活量を計ってみると、私の体重から予想される必要量の25%程度しかありませんでした。思い切り深呼吸しても50%程度の肺活量しかありませんでした。また、呼吸器を外し、自分の力だけでどの程度呼吸できるのかを試してみましたが、必死で深呼吸を繰り返して五分間外すのが限界でした。この頃の呼吸器の設定は、呼吸回数=12、プレッシャーサポート=10でした。まず、呼吸回数を「12→6→4→0」の順に減らしていきました。各設定に慣れるまでに大して時間はかからず、数日毎に設定を変更する事が出来ました。
呼吸回数=0になった時点で、プレッシャーサポートの設定を「10→8→6→4」の順に変更していきました。呼吸回数に比べてプレッシャーサポートの方が各設定に慣れるのに時間がかかり、設定変更にはそれぞれ一週間〜十日程度かかりました。設定値=4でも問題なく呼吸できるようになった時点で呼吸器を離脱しました。始めは午前中のみ離脱し、数日以内に日中通して離脱できるようになりました。入院後3ヶ月から呼吸器の設定を変え始めて、離脱までにはおよそ1ヶ月かかりました。
その後しばらくは、どうしても意識的に肩で息をするようにしなければ、上手く呼吸ができませんでした。腹筋を使ってお腹をへこませなければ息を吸うことができず、そうした不自然な呼吸法を続けた結果、腹筋が筋肉痛になる程でした。また、寝ているよりも座位の方が呼吸しやすかったため、なるべく座位をとるようにしていました。ベッドに寝ている時も背もたれの角度を上げた方が呼吸しやすかったため、角度は常に20度程度にしていました。
そして、入院後5ヶ月頃から腹式呼吸ができ始め、徐々に自然な呼吸ができるようになりました。腹式呼吸とは横隔膜(おうかくまく)を上下させる呼吸法で、息を吸う時にお腹が出て、吐く時にへこみます。横隔膜も筋肉であるため、運動神経の回復に伴い、次第に横隔膜を使った腹式呼吸ができるようになったのだと思います。
呼吸器を離脱し始めた当初は、呼吸のことが頭から離れませんでした。「息を吸って、吐いて。吸って、吐いて」そればかりを考えていました。また、「昨日は一時間離脱できていたのに、今日は三十分で苦しくなってきている」というように、離脱できている時間も気になって仕方がありませんでした。息ができないということに対してはかなりの恐怖感が付きまとうため、医師や看護師から「リラックスして、自然に呼吸することを心がけて下さい」とアドバイスされても、そう簡単にできることではありませんでした。まして、体が動かない状態で、ひとり何もないベッドの上で、ただ息を吸って吐くという単純作業を続けることは決して簡単ではなく、私は常に緊張とプレッシャーを感じながら呼吸のリハビリを行っていました。そこで、可能な限り自然な呼吸ができるように、呼吸器を離脱している間は、家族に持って来てもらったDVDを観るようにしました。その結果、DVDの内容に集中することで無意識に呼吸でき、離脱している時間も自然と延びていきました。
[目次へ戻る]
就寝中の呼吸器離脱
日中はある程度意識的に呼吸することが可能ですが、就寝中はそうはいきません。そのため、日中の倍以上の期間(約2ヶ月半)をかけて、呼吸回数を「12→6→4→0」、プレッシャーサポートを「10→8→6→4」の順にそれぞれ変更していきました。呼吸回数=0、プレッシャーサポート=4の設定で問題なく呼吸できるようになった時点で呼吸器を離脱しました。始めの数日間は息苦しくて途中で目が覚めたため、そこから起床時まで呼吸器をつけてもらいましたが、一週間程度で就寝中も完全に呼吸器を離脱することができるようになりました。私は就寝時に睡眠剤を処方してもらっていましたが、その睡眠剤には呼吸筋の働きを抑える作用があることから、就寝中の呼吸器離脱に向けて睡眠剤を止める必要がありました。
まだ呼吸器の設定を変更していた時に、担当医から「呼吸器離脱に向けて今日から睡眠剤を中止してみます」と言われたことがありました。しかし、その夜は寝ようと意識し過ぎて逆になかなか寝付くことができず、そのうち周囲の機械音や気配が気になり出したため、まったく寝られなくなってしまいました。そこで、私は担当医に「徐々に睡眠剤の量を減らしていって欲しい」ということと、「いつ、どの程度減かは私に言わないで欲しい」と伝えました。その結果、眠れなくなるなどの問題も無く、気付かないうちに睡眠剤を止めることができました。
[目次へ戻る]
喉(気道)の閉塞と発声
ギラン・バレー症候群による喉の筋肉の麻痺が、喉(気道)の閉塞の原因である可能性が高いと診断されましたが、どのようなリハビリが症状の改善につながるのかはまったく見当がつきませんでした。それでも、転院後は手探りながらでしたが、以下のリハビリを行いました。日常生活におけるリハビリ
転院後、喉の症状改善のために日常生活の中で行ったリハビリは以下の通りです。座位)
日常生活で出来るリハビリとして私がまず考えたことは、「なるべく座っている時間を長くする」ということです。睡眠時無呼吸症候群という病気の原因のひとつに、睡眠中の筋弛緩(きんしかん:筋肉が収縮していない状態。筋肉に力が入っていない状態)によって舌の根元(舌扁桃の辺り)が下がって気道を閉塞することがあります。私のように喉の筋肉が麻痺した状態で長期間寝たきりになると、同様の症状が出るのではないかと考えました。そこで、体幹のリハビリもかねて、できる限り座位でいる時間を長くするようにしました。
食事)
食事を口から摂ることもリハビリになると考えました 。上述したように、食物を飲み込む時には喉がダイナミックに動きます(「症状と経過>喉(気道)の閉塞>転院後>転院後7ヶ月」の動画をご参考下さい)。腕や足のリハビリと異なり、口から手を入れて喉の奥を動かすといったことはできないため、食事を摂ることで喉の筋肉を使っていくことは、リハビリとして効果的ではないかと考えました。転院後1ヶ月の嚥下造影検査の結果、喉の構造が異常であることがはっきりしましたが(「症状と経過>喉(気道)の閉塞>転院後>転院後1ヶ月」をご参考下さい)、医師や担当のSTスタッフと相談し、症状が改善するのを待って食事を始めるのではなく、食事を続けることで症状の改善を促してみよう、ということになりました。
唾液吸引チューブによる会話)
喉の症状が改善し、声が出るようになっても、言葉を正しく発音するためには口や舌が正しく動く必要があります。私は入院後数ヶ月間、顔や口が麻痺していたため、口や舌を正しく動かすためにはリハビリが必要でした(「リハビリ>顔」のページをご参考下さい)。こうしたSTのリハビリに加えて、私は声が出ない間も、口内から漏れ出る唾液吸引チューブの音に合わせて口の形を変えながら、家族や看護師、リハビリスタッフと会話をしていました(詳細は「コミュニケーション方法>唾液吸引チューブによる会話」をご参考下さい)。日頃から、こうして口や舌を動かし続けた結果、声が出るようになった直後から、発音も全く問題なく、普通に会話ができました。
[目次へ戻る]
STのリハビリ
転院後、STのリハビリでは以下のメニューを行いました。喉のマッサージ)
転院以前から、喉仏の位置が入院前よりも高い(上がっている)ように見える、と家族から言われていました。通常、食物を飲み込む際には喉仏が上がりますが、その時、喉は閉じ、喉頭蓋は気管を塞ぎます(「症状と経過>喉(気道)の閉塞>転院後>転院後7ヶ月」の動画をご参考下さい)。つまり、私の場合、喉仏が常に上がっているため、喉が閉塞し、喉頭蓋が気管を塞いだままになっている可能性が考えられました。そこで、転院後1ヶ月頃から、喉仏を直接持って左右に動かしたり、下に下げるリハビリを開始しました。
また、首を反らせて上を向くと、顎から喉にかけて筋肉がつっぱる感じがあり、見た目も筋ばっていました。長く寝たきりで、首を反らせることもほとんどなかったため、顎から喉にかけての筋肉が硬くなったと考えられます。こうした筋肉のこわばりが喉仏の動きに影響する可能性が考えられたので、顎から喉にかけてマッサージを行いました。加えて、10〜20秒間上を向いて、顎から喉にかけての筋肉をストレッチするリハビリを行いました。
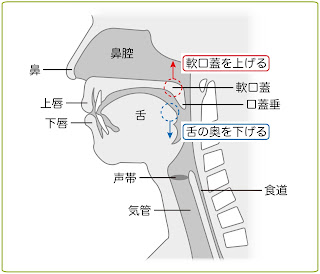
軟口蓋(なんこうがい)を上げる)
転院後2ヶ月頃、口を大きく開けた際に口蓋垂(こうがいすい:のどちんこのこと)が見えにくい状態であることが分かりました。そこで、口蓋垂がはっきり見えるように、軟口蓋を上げ、舌の奥を下げて喉を広げるリハビリを行いました(下図をご参考下さい)。
咳払い)
転院後3ヶ月で行った2回目の嚥下造影検査で、咳払いをするように思い切り息を吐くと、喉や喉頭蓋が一時的に開くことが確認できました(「症状と経過>喉(気道)の閉塞>転院後>転院後3ヶ月」をご参考下さい)。そこで、STのリハビリで咳払いをする訓練を行うことにしました。このリハビリでは、ティッシュペーパーを口の前に垂らし、咳払いをした際に、口から出た空気でティッシュペーパーが揺れることを確認しながら行いました。
スピーチバルブ)
転院後3ヶ月の嚥下造影検査の結果などから、喉の症状が改善してきていることが分かったため、スピーチバルブを試してみましたが、この時点でも息を吐くことはできませんでした。そこで、スピーチバルブの使用は一旦中止し、気管カニューレ孔の一部をテープで塞ぎながら咳払いなどの訓練を行うことにしました。こうすることで、スピーチバルブほどではありませんが、気管カニューレから出入りする空気の量が制限されるため、口や鼻からの呼吸と発声の訓練になります。テープで塞ぐ範囲を少しずつ大きくしながら訓練を続けていくうちに、次第に口や鼻からの呼吸と発声が可能になりました。そして、転院後4ヶ月頃にはスピーチバルブを五分程度つけることができました。最終的に、日中はスピーチバルブをつけたまま過ごせるようになりました。
顔、口内のマッサージと筋力トレーニング)
喉の症状が改善し、声が出るようになっても、言葉を正しく発音するためには口や舌が正しく動く必要があります。私は入院後数ヶ月間、顔や口が麻痺していたため、転院後は口や舌を正しく動かすためのマッサージや筋力トレーニングを行うことにしました。詳しいメニューについては、「リハビリ>顔」のページをご参考下さい。
[目次へ戻る]
[嚥下(えんげ)]
症状と経過
転院直後から、口から食事を摂るために嚥下訓練を開始しました(それまでは鼻から胃まで届く管を入れ、管を通して液体栄養を摂取していました)。転院後1ヶ月頃、実際に食事を摂取して良いかを判断するため、嚥下造影(えんげぞうえい)検査を行いました。この検査では、レントゲンの動画撮影を行いながら、バリウム入りの検査食を食べることで、食べている際の舌や喉の動きに問題がないか、飲み込み後に食物が口や喉に残留していないか、誤嚥(ごえん:誤って気管に食物が入ること)していないか等をリアルタイムで見ることができます。この検査の結果、喉頭蓋(こうとうがい)が常に気管をふさいでいる状態であることが分かりました(下図をご参考下さい)。

転院後3ヶ月で行った2回目の嚥下造影検査で、少しずつ喉の症状が改善してきていることが分かったので(下図をご参考下さい)、それ以降はおかずの形態がミキサー食からきざみ食(細かくみじん切りにした食事)に上がりました。

その後も誤嚥することなく食事ができていたため、転院後5ヶ月で、食事の形態は普通食と同じものになりました。
[目次へ戻る]
リハビリ
顔や口のリハビリのうち、特に嚥下の力をつけるために転院後1ヶ月頃から行った舌運動の訓練は下記の四つです。1)舌を前歯で噛んだまま唾液を飲み込む
舌を前歯で噛む事で、嚥下の際の舌の動きが制限されるため、ただ唾液を飲み込むよりも嚥下の力が必要となります。
2)舌を出し、上方へ突き出す
舌の奥からしっかり突き出すように意識すると、より効果的です。
3)舌の奥を押し上げる(下図をご参考下さい)
(3)と同様に、発音の際、舌の奧が上がっていることを意識しながら行います。
上記の訓練も嚥下のリハビリとして効果的だったと思いますが、やはり、最も効果的なリハビリは実際に食事を摂ることだったと思います。特にきざみ食(細かくみじん切りにした食事)は、食材によって口の中の水分が奪われやすく、しっかり飲み込む必要があったため、結果的に非常に良いリハビリになったと思います。
[目次へ戻る]
[コミュニケーション方法]
体の自由と声を失ったことで、私は相手に思いを伝える術をなくしてしまいました。今や携帯電話やインターネットで、どこの誰とでも自由につながれるのに、私は目の前にいるその人にさえ、思いを伝えることができなくなりました。相手にその意思がなければ、気付いてすらもらえません。どれほど強く願っても、誰ともつながれない。自分の意思で誰かとつながるという、ただそれだけのことすら許されない毎日に絶望を感じました。体が動かなくても声さえ出れば、思いを伝えられる。声が出なくても体さえ動けば、思いを表すことができる。どうしてその両方を奪われなければいけないのか。納得のいく、まっとうな理由が欲しい。そう思いました。
ギラン・バレー症候群で私のように人工呼吸器を使用しなければならない患者様も、私と同じ絶望感を抱いているはずです。ここで、私が家族や看護師とどのようにしてコミュニケーションをとっていたのかをご紹介することで、その絶望感がほんの少しでも和らげばと思います。
[目次へ戻る]
ナースコール
入院初期は両目のまぶただけしか動かせなかったため、ナースコールを使用することはできませんでした。その後しばらくして、首を動かすことができるようになったため、下記の特殊なナースコールが使えるようになりました(製品の詳細はこちらのサイトをご覧下さい)。機能障害者用押しボタン)
これはボタン型のナースコールで、集中治療室入院中に使用しました。ナースコールを顔のすぐ横に置き、首を横に振って頬骨辺りでボタンを押すことができます。使用当初は首の動きも小さかったため、顔とボタンとの間隔を1センチ程度にして、ほんの少し首を動かすだけでボタンを押せるようにしていました。ただ、ボタン部分がナースコール本体から数ミリ程度しか突出していないため、そのままでは頬骨でボタンを押し切る前に顔がボタン以外の部分に当たってしまい、しっかりボタンを押すことができませんでした。そこで、ボタン部分に数センチの出っ張りを取り付けてもらい、よりボタンを押しやすくしてもらいました。
左側に体交枕(たいこうまくら:体位を保持するために用いられる)を入れ、やや右向きに寝ている場合には顔の右側、左向きの場合は顔の左側にナースコールを置いた方がボタンを楽に押せるため、体位変換(体交)の度にナースコールの位置を変える必要がありました。そして、セットし直す度に、確実にボタンを押せるかを、たとえ就寝時間帯であっても数回確認していました。私自身はナースコールに関してかなり神経質になっていましたが、看護師によっては、セッティングや確認行為を適当に済まそうとすることがありました。ひどい場合は、就寝中にも関わらず、かなり無理をしてやっとボタンを押せる位置にナースコールを置いたままにされ、「がんばってナースコールを押すのもリハビリなんですからね」と言われた事もありました。声が出ないため文句を言うこともできず、あまりの悔しさに一睡もできませんでした。今後このようなことがないようにして下さいと、家族から看護師長に伝えてもらったことをよく覚えています。私と同様、人工呼吸器を使用している患者にとって、ナースコールは自分の意思で周囲とつながるための唯一の手段であり、体が動かず、声が出せない状況で最低限の安心を保障してくれるものなのです。
マルチケアコール)
これはセンサー型ナースコールで、重症患者病棟やリハビリ病院で使用しました。このナースコールにはタッチコール機能があり、首を動かして頬がセンサーに軽く触れるだけでコールすることができます。また、アーム部分を自由に動かせるため、容易に先端のセンサー部を頬の近くにセットできます。機能障害者用押しボタンに比べ、セッティングしやすいだけでなく、使いやすさや感度も申し分なかったため、安心して使用することができました。
ただ、セッティングのしやすさから生じる問題もありました。それは、セッティングを忘れてしまうことです。痰の吸引や体交等の際はナースコールが邪魔になるため、アーム部分を動かして先端を顔から遠ざけます。ほとんどの場合は忘れずにセットし直してくれますが、ごく稀にナースコールを顔から遠ざけたままにされることがありました。機能障害者用押しボタンのようにセッティングが大変なものであれば、忘れることはまずありませんが、「アームを動かすだけ」という簡易な作業であるからこそ、つい忘れてしまうのだと思います。これはある程度仕方のないことだと思っていたので、私自身も気を付けるようにしていました。それでも、眠かったり、注意が散漫になっていたために、何度かナースコールのセッティングを忘れられ、コールできない事態に陥りました。当時の私には、次に看護師が来るまで待っていれば良いというような余裕はありませんでした。ナースコールに関しては相当神経質になっていましたし、「体勢が辛くなったらどうしよう」「急に痰が出たらどうしよう」「カニューレに痰がつまって息ができなくなったらどうしよう」と、不安で頭がいっぱいでした。看護師が忘れたことに気付き、すぐに戻って来てくれたこともありましたが、戻って来なかったことも実際にありました。
そこで、ある時は看護師に気付いてもらうために、ずっと舌を「チッチッチッチッ」と鳴らし続けました。ちょうど、患者の処置等を行う時間帯だったため、近くを頻繁に行き来していた看護師がその音に気付き、ナースコールをセットしてもらうことができました。
一方、夜間は日中に比べて勤務中の看護師の数が少なく、処置で行き来する頻度も少ないため、夜間にセッティングを忘れられた時は、舌を鳴らすくらいではまったく気付いてもらえませんでした。そこで、この時は人工呼吸器のエラー音を鳴らすことにしました。医師や看護師の会話などから、一分間の呼吸回数には上限値が設定されていることを知っていたため、上限回数以上に呼吸し続ければエラー音が鳴るはずだと思いました。この頃は日中、呼吸器を離脱できる程度に呼吸の力が回復していたため、頻回に呼吸することは難しくありませんでした。実際に、素早く吸って吐いてを繰り返した結果、呼吸器のエラー音が鳴り、看護師に気付いてもらうことができました。
[目次へ戻る]
文字盤
入院後4ヶ月頃まで、家族や看護師とのコミュニケーションに欠かせなかったのが文字盤です。私は家族が作ってくれた透明な文字盤を使用していました。ホームセンターで購入したA3サイズのクリアボードに、黒マジックで五十音、濁点「゛」、半濁点「 ゜」、長音符(伸ばし棒)「ー」、0から9までの数字を書いたものを使用していました。こちらのサイトで購入することも可能ですし、こちらのサイトから様式だけをダウンロードすることもできます。病院の物品を借りることもできると思いますが、病院によっては文字盤を用意していない所もあるでしょうし、場合によっては在庫を全て貸し出していることもありますので、できれば患者様の方で用意した方が良いと思います。私の場合、入院当初から両目のまぶただけは動いていたので、まぶたの動きを利用して文字盤を使用することにしました。使い方としては、まずどの行の文字かを聞いてもらいます。例えば「ふ」と言いたい場合は、「あ→か→さ→た→な→は」の順に聞いていってもらい、「は」の所で目を閉じます。そうすると、私が「は行」の文字を指定していることが相手に伝わります。次にどの段の文字かを伝えるために、「は→ひ→ふ」と聞いていってもらい、「ふ」の所で目を閉じると、私が「ふ」と言いたいことが相手に伝わります。「ぶ」と言いたいのであれば、その後で濁点「゛」を指定します。
このようにして一文字一文字指定していくことで、最終的にこちらの意思を伝えることができます。声が出れば一瞬で終わってしまうことでも、文字盤で伝えるとなると何分もかかってしまいます。使い始めはなおさらです。ですが、読み取る側(家族や看護師)が使い慣れていくにつれ、時間はどんどん短縮されていくはずです。ただし、器用な人もいれば、そうでない方もいるということを、患者様には忘れないようにしていただきたいと思います。また、病院関係者であれば誰でも文字盤を使いこなせるわけではないということも忘れないで下さい。「どうして分かってくれないのか」「なぜ、もっと早く読み取ってくれないのか」と苛立つことは余計なストレスになってしまいます。また、読み取る側がこちらの苛立ちに気付き、焦りを感じてしまうと、余計に伝わり辛くなってしまいます。私は、読み取るのが苦手な相手には、伝わりにくそうな言葉や言い回し、長文は極力避けるようにしていました。文字盤を使ってスムーズなコミュニケーションをとるには、伝える側と読み取る側、双方の協力が必要だと思います。
今になって思えば、文字盤の他に、よく使用するフレーズを書いたボードも用意しておけば、もう少し楽にコミュニケーションがとれたかもしれません。例えば、
・痰を吸引して下さい。
・体の向き右向きにして下さい。
・体の向き左向きにして下さい。
・体の向き仰向けにして下さい。
・暑いです。
・寒いです。
など、患者様それぞれで使用頻度の高いフレーズをまとめておくとスムーズに意思を伝えることができると思います。
[目次へ戻る]
唾液吸引チューブによる会話
嚥下機能が回復し、自然に唾液を飲み込めるようになるまで、常に私は専用のチューブを口に入れて、唾液を吸引し続けていました(唾液吸引チューブの詳細はこちらのサイトをご参考下さい)。唾液がチューブに吸い込まれる際に鳴る「ジュジュジュジュ」という音を利用して会話をしてみようと思い付いたのは、入院後3ヶ月頃のことです。看護師に痰の吸引をお願いする際に、「痰」と言うつもりで実際に口を「た・ん」と動かしてみると、看護師にはちゃんと「痰」と伝わったのです。唾液吸引チューブの「ジュジュジュジュ」という音に口の動きが合わさると、もちろん普通に話すほど明瞭ではありませんが、あたかも話しているように聞こえるのです。
それからはまず、口や舌のリハビリも兼ねて、この方法で家族と積極的に会話するようにしました。そうするうちに、唾液吸引チューブを使ってほぼ普通に会話が成り立つようになりました。その後、医師や看護師ともコミュニケーションがとれるようになり、入院生活は格段に楽になりました。唾液吸引チューブによるコミュニケーションはこれまでに前例がなかったようで、この方法で実際に会話が出来る事に、医師や看護師、リハビリスタッフの誰もが驚いていました。
会話が成立するためには、双方の慣れが必要なだけでなく、実際には聞き手の耳の良さやセンス、理解力のようなものも不可欠だと思います。そのため、誰にでもこちらの言っていることが100%伝わるわけではありません。私はこの問題を解消するために、伝わりやすい言葉や言い回しを選ぶようにしました。具体的に私が心がけたこと、注意したことは以下の五点です。
1)発音しやすい文字を含んだ単語を使う
個人差があるかもしれませんが、私はさ行(ざ行)、た行(だ行)、ば行が発音しやすかったため、できるだけこれらの文字が含まれた言葉を使用しました。例えば、「大丈夫」という単語は非常に発音しやすく、誰にでも正確に理解してもらえる言葉でした。
2)相手が予想しやすい返答を心がける
こちらの発音が分かり辛かったり、相手が聞き取るのが苦手だった場合でも、返答が相手の予想していたものあれば、ほぼ確実に理解してくれます。
3)看護師や医師、リハビリスタッフがよく使う言葉や言い回しを使用する
私は、病院内で使われる専門用語やよく交わされる言葉、私との会話の中でよく出てくる言葉をできるだけ覚えておくようにしました。実際、そうした言葉を用いることでスムーズに会話を進めることができました。
4)正しい言い方よりも伝わる言い方を選ぶ
時には、正確な単語や言い回しを使ったがために、逆に伝わり辛くなってしまうことがあります。
トイレで用を足せるようになるまで、私はベッド上で用を足していました。用を足したい時に、始めのうちは「尿瓶(しびん)」と言っていましたが、一文字目と二文字目に「い段」の文字が続いているため、発音し辛く、実際のところほとんど伝わりませんでした。また、「小」と言っても、発音が短かすぎてうまく伝わりませんし、「小便」と言ってもなかなか理解してもらえませんでした。そこで、実際にトイレに行くわけではありませんが、「トイレ」と言ってみると、ほぼ確実に伝わることが分かりました。
また、看護師が痰の吸引後に人工鼻(じんこうび)を付け忘れることがしばしばありました。その際、「人工鼻」と言ってもほとんどの場合、分かってもらえませんでした。そこで、目で気管カニューレの辺りを見ながら「ふた」と言うと、ほぼ確実に伝わるようになりました。
正しい言い方よりも伝わることが最優先であることを常に意識して、多少間違っていても伝わりやすい言葉を選ぶように心がけていました。
5)唾液吸引チューブの太さに注意する
チューブが太すぎると唾液を吸引する際の音が小さくなるため(音の質が変わるため)、会話ができなくなります。私は8Fr(8フレ、8フレンチ)の太さのチューブを使用していました。一度、一回り太い10Frのものを使用しましたが、うまく会話出来ませんでした。
[目次へ戻る]
以上が人工呼吸器の着脱、発声および喉の症状、嚥下訓練の内容、そして私自身が実際に行ったコミュニケーション方法です。内容に関してご質問等がある場合はお問い合わせページからご連絡下さい。